O linfoma de Hodgkin, o linfoma não-Hodgkin e a leucemia linfocítica crônica (LLC) são todos tipos de câncer de sangue com uma variedade de opções de tratamento diferentes. Os tratamentos para o linfoma podem ter como objetivo curar ou controlar sua doença, ao mesmo tempo em que proporcionam a melhor qualidade de vida. Pode incluir uma variedade de diferentes tipos de tratamento, incluindo quimioterapia, radiação, anticorpos monoclonais, imunoterapia, terapias direcionadas, transplantes de células-tronco, terapias com células CAR T e muito mais.
Nesta página, forneceremos uma visão geral dos diferentes tipos de tratamento e aspectos práticos a serem considerados durante o tratamento. No entanto, para obter informações mais detalhadas sobre os tratamentos de LLC e linfoma para o seu subtipo individual, consulte nossa página da Web em Tipos de Linfoma.
Objetivos do tratamento
O objetivo do tratamento do seu linfoma dependerá das suas circunstâncias individuais. Estes podem incluir:
- Seu subtipo de linfoma (ou LLC)
- Se sua doença é indolente (crescimento lento) ou agressiva (crescimento rápido)
- O estágio e o grau do seu linfoma
- Sua saúde geral e capacidade de tolerar tratamentos.
Dependendo de seus fatores individuais, o objetivo pode ser curá-lo do linfoma, ajudá-lo a entrar em remissão completa ou parcial.

Curar
Remissão completa
Remissão parcial
Público versus Hospital Privado e Especialidades
É importante entender suas opções de cuidados de saúde quando você se depara com um diagnóstico de linfoma ou LLC. Se você tem seguro de saúde privado, pode ser necessário considerar se deseja consultar um especialista no sistema privado ou no sistema público. Quando o seu médico de família estiver enviando um encaminhamento, discuta isso com ele. Se você não tem seguro de saúde privado, certifique-se de informar seu médico de família também, pois alguns podem encaminhá-lo automaticamente para o sistema privado se não souberem que você prefere o sistema público. Isso pode resultar em cobrança para consultar seu especialista.
Você sempre pode mudar de ideia e voltar para privado ou público se mudar de ideia.
Clique nos títulos abaixo para saber mais sobre as vantagens e desvantagens de fazer tratamento nos sistemas público e privado.
Benefícios do Sistema Público
- O sistema público cobre o custo dos tratamentos e investigações de linfoma listados na PBS para
linfoma, como PET scans e biópsias. - O sistema público também cobre o custo de alguns medicamentos que não estão listados no PBS
como a dacarbazina, que é um medicamento quimioterápico comumente usado no
tratamento do linfoma de Hodgkin. - Os únicos custos diretos para tratamento no sistema público são geralmente para pacientes ambulatoriais
roteiros de medicamentos que você toma por via oral em casa. Isso normalmente é mínimo e é
ainda mais subsidiado se você tiver um plano de saúde ou cartão de pensão. - Muitos hospitais públicos têm uma equipe de especialistas, enfermeiros e outros profissionais de saúde, chamados de
Equipe MDT cuidando do seu cuidado. - Muitos grandes hospitais terciários podem oferecer opções de tratamento que não estão disponíveis no
sistema privado. Por exemplo, certos tipos de transplantes, terapia com células CAR T.
Desvantagens do sistema público
- Você pode nem sempre consultar seu especialista quando tem consultas. A maioria dos hospitais públicos são centros de treinamento ou terciários. Isso significa que você pode ver um registrador ou registradores estagiários avançados que estão na clínica, que então relatarão ao seu especialista.
- Existem regras estritas sobre co-pagamento ou acesso off-label a medicamentos que não estão disponíveis no PBS. Isso depende do sistema de saúde do seu estado e pode ser diferente entre os estados. Como resultado, alguns medicamentos podem não estar disponíveis para você. Você ainda poderá obter os tratamentos padrão e aprovados para sua doença.
- Você pode não ter acesso direto ao seu hematologista, mas pode precisar entrar em contato com uma enfermeira especializada ou recepcionista.
Benefícios do sistema privado
- Você sempre verá o mesmo hematologista, pois não há médicos estagiários em salas privadas.
- Não há regras sobre co-pagamento ou acesso off-label a medicamentos. Isso pode ser particularmente útil se você tiver múltiplas recidivas da doença ou um subtipo de linfoma que não tenha muitas opções de tratamento. No entanto, pode ficar muito caro com despesas desembolsadas significativas que você precisará pagar.
- Certos testes ou testes de trabalho podem ser feitos muito rapidamente em hospitais privados.
Ponto negativo dos hospitais privados
- Muitos fundos de saúde não cobrem o custo de todos os exames e/ou tratamentos. Isso é baseado no seu fundo de saúde individual e é sempre melhor verificar. Você também incorrerá em uma taxa de admissão anual.
- Nem todos os especialistas faturam em massa e podem cobrar acima do limite. Isso significa que pode haver custos diretos para consultar seu médico.
- Se você precisar de internação durante o tratamento, as taxas de enfermagem são muito maiores em hospitais privados. Isso significa que uma enfermeira em um hospital privado geralmente tem muito mais pacientes para cuidar do que em um hospital público.
- Seu hematologista nem sempre está no hospital, eles costumam visitá-lo por curtos períodos uma vez por dia. Isso pode significar que, se você ficar doente ou precisar de um médico com urgência, não é o seu especialista habitual.
Tratamento de linfoma com linfoma indolente e agressivo e LLC
Os linfomas agressivos de células B geralmente respondem bem ao tratamento porque crescem rapidamente, e os tratamentos tradicionais de quimioterapia visam as células de crescimento rápido. Como tal, muitos linfomas agressivos são frequentemente tratados com o objetivo de curar ou induzir uma remissão completa. No entanto, os linfomas agressivos de células T geralmente requerem tratamento mais agressivo e podem atingir a remissão, mas muitas vezes recaem e precisam de mais tratamento.
A maioria dos linfomas indolentes, no entanto, não pode ser curada, então o objetivo do tratamento é induzir um remissão completa ou parcial. Muitas pessoas com linfomas indolentes e LLC não precisarão de tratamento quando diagnosticadas pela primeira vez. Se você tem um linfoma indolente, pode ficar de olho e esperar para começar, e só iniciar o tratamento ativo se seu linfoma/LLC começar a progredir (crescer) ou se você tiver sintomas. A progressão pode ser detectada por meio de exames de sangue e exames regulares e pode ocorrer sem que você perceba nenhum sintoma.
Mais informações sobre watch & wait estão mais abaixo nesta página.
Fale com o seu Médico Especialista
É importante que você entenda por que está fazendo o tratamento e o que esperar. Se você não tiver certeza, pergunte ao seu médico se você tem um linfoma indolente ou agressivo e qual é o objetivo (ou intenção) do seu tratamento.
Esperar antes de iniciar o tratamento
Antes de iniciar o tratamento, você precisará fazer vários testes para determinar qual subtipo de linfoma ou LLC você tem, em que estágio e grau está e como você está em geral. Em alguns casos, seu médico também pode sugerir testes genéticos em seus exames de sangue, medula óssea e outras biópsias. Esses testes verificam se você tem alguma mutação genética que possa afetar qual tratamento funcionará melhor para você.
Às vezes, pode levar semanas para obter todos os resultados e, dessa vez, pode ser um momento de estresse e preocupação. É muito importante falar sobre como você está se sentindo com alguém em quem você confia. Você pode ter um membro da família ou amigo com quem possa conversar, mas também pode falar com seu médico local ou telefonar para nossa linha direta de enfermagem. Clique no botão “Para entrar em contato conosco:” na parte inferior desta tela para obter nossos detalhes.
Nossos sites de mídia social também são uma ótima maneira de você se conectar com outras pessoas que vivem com linfoma ou LLC.
Reúna sua tripulação - Você precisará de uma rede de apoio
Você precisará de suporte extra durante o tratamento. O tipo de apoio necessário varia de pessoa para pessoa, mas pode incluir:
- apoio emocional ou psicológico
- ajudar a preparar refeições ou com tarefas domésticas
- ajuda nas compras
- elevadores para compromissos
- puericultura
- financeiro
- um bom ouvinte
Há suporte profissional que você pode acessar. Converse com sua equipe de tratamento sobre quais podem ser suas necessidades e pergunte a eles qual suporte está disponível em sua área local. A maioria dos hospitais tem acesso a um assistente social, terapeuta ocupacional ou serviços de aconselhamento que podem ser um grande apoio.
Você também pode nos ligar no Lymphoma Australia. Podemos fornecer informações sobre diferentes suportes disponíveis, bem como informações atualizadas sobre seu subtipo de linfoma/CLL e opções de tratamento.
Se você é pai de filhos ou adolescentes e tem câncer, a CANTEEN também oferece suporte para você e seus filhos.
Mas também recomendamos que você entre em contato com familiares e amigos para que eles saibam quais são suas necessidades e que você pode precisar de ajuda no futuro. Muitas vezes as pessoas querem ajudar, mas não sabem do que você precisa, então ser honesto desde o início ajuda a todos.
Existe um ótimo aplicativo que você pode baixar no seu celular, ou acessar na internet chamado “Gather my crew” que até ajuda a coordenar o suporte extra. Anexamos links para os sites CANTEEN e Gather my crew na parte inferior desta página, na seção “Outros recursos para você”.
Mais informações sobre dicas práticas ao viver com linfoma e fazer tratamento podem ser encontradas em nossas páginas da web abaixo.
Preservação da Fertilidade
O tratamento para linfoma pode reduzir sua fertilidade (capacidade de gerar bebês). Alguns desses tratamentos podem incluir quimioterapia, alguns anticorpos monoclonais chamados “inibidores do ponto de controle imunológico” e radioterapia na pélvis.
Os problemas de fertilidade causados por esses tratamentos incluem:
- Menopausa precoce (mudança de vida)
- Insuficiência ovariana (não exatamente menopausa, mas alterações na qualidade ou no número de óvulos que você possui)
- Contagem de esperma diminuída ou qualidade do esperma.
Seu médico deve conversar com você sobre o efeito que seu tratamento provavelmente terá em sua fertilidade e quais opções estão disponíveis para ajudar a protegê-la. A preservação da fertilidade pode ser possível com certos medicamentos ou através do congelamento de óvulos (óvulos), esperma, ovário ou tecido testicular.
Se o seu médico não teve essa conversa com você e você planeja ter filhos no futuro (ou se seu filho pequeno está iniciando o tratamento), pergunte a ele quais opções estão disponíveis. Essa conversa deve acontecer antes de você ou seu filho iniciarem o tratamento.
Se você tem menos de 30 anos de idade, pode obter suporte da fundação Sony, que fornece um serviço gratuito de preservação da fertilidade em toda a Austrália. Eles podem ser contatados pelo telefone 02 9383 6230 ou pelo site https://www.sonyfoundation.org/youcanfertility.
Para obter mais informações sobre a preservação da fertilidade, assista ao vídeo abaixo com a especialista em fertilidade, A/Prof Kate Stern.
Você precisa consultar um dentista?
Você provavelmente não conseguirá fazer tratamento dentário durante o tratamento devido a um risco aumentado de infecção e sangramento. Se você costuma ter problemas com os dentes ou acha que pode precisar de obturações ou outros trabalhos, fale com seu hematologista ou oncologista sobre o melhor momento para fazer isso. Se houver tempo, eles podem sugerir que você faça isso antes do início do tratamento.
Se você estiver fazendo um transplante alogênico de células-tronco, será recomendado que você verifique seus dentes antes da quimioterapia de alta dose e do transplante de células-tronco.
Como é decidido o seu tratamento?
Seu médico revisará todos os seus resultados de exames e exames antes de decidir sobre as melhores opções de tratamento para você. Além de seus resultados, seu médico também considerará o seguinte ao tomar uma decisão sobre seus tratamentos:
- sua saúde geral
- quaisquer condições de saúde anteriores ou atuais não relacionadas ao seu linfoma ou LLC
- que subtipo de linfoma você tem
- a rapidez com que o linfoma está crescendo – seu estágio e grau de linfoma ou LLC
- quaisquer sintomas que você está enfrentando
- sua idade e
- quaisquer preferências pessoais que você tenha, incluindo crenças espirituais e culturais. Se estes ainda não foram discutidos, informe o seu médico sobre quaisquer preferências que você tenha.
Alguns médicos podem apresentar suas informações a uma equipe multidisciplinar (MDT). Os MDTs são compostos por diferentes profissionais de saúde, incluindo médicos, enfermeiros, fisioterapeutas, terapeutas ocupacionais, farmacêuticos, psicólogos e outros. Ao apresentar seu caso na reunião de MDT, seu médico pode garantir que todos os aspectos de suas necessidades de saúde sejam atendidos.
Seu plano de tratamento costuma ser chamado de “protocolo de tratamento” ou “regime de tratamento”. A maioria dos protocolos de tratamento para linfoma ou LLC é planejada em ciclos. Isso significa que você terá uma rodada de tratamento, depois uma pausa e depois mais tratamento. Quantos ciclos você tem em seu protocolo de tratamento dependerá do seu subtipo, saúde geral, como seu corpo responde ao tratamento e o objetivo do seu tratamento.
Seu plano de tratamento pode incluir medicamentos como quimioterapia, anticorpos monoclonais ou terapia direcionada, mas também pode incluir cirurgia ou radioterapia. Você também pode receber alguns tratamentos de suporte para ajudar a mantê-lo seguro e controlar os efeitos colaterais do tratamento.
Você não terá todos os tipos de tratamento – converse com seu médico sobre qual será seu plano de tratamento.
Uma visão geral de cada tratamento é descrita mais abaixo nesta página. Basta clicar no título do tratamento sobre o qual deseja saber mais.
É absolutamente seu direito obter uma segunda opinião a qualquer momento durante o curso do linfoma. Não se preocupe em ofender seu médico original, obter uma segunda opinião é algo comum e permite que você conheça as diferentes opções que podem estar disponíveis ou pode confirmar que já recebeu o melhor.
Se desejar uma segunda opinião, pode pedir ao seu hematologista ou oncologista que o encaminhe para outra pessoa. A maioria dos médicos especialistas que estão confiantes no plano de tratamento que lhe ofereceram, não terão problemas para configurar isso.
No entanto, se achar que não pode falar com o seu hematologista ou oncologista, ou se eles se recusarem a enviar uma referência para si, fale com o seu médico de família. O seu médico de família poderá enviar um encaminhamento para outro especialista e deve ter acesso aos seus registros para enviar ao novo médico.
Buscar uma segunda opinião nem sempre significa mudar de médico. Você pode consultar outro médico que confirme que você está recebendo as informações corretas e está no caminho certo com seu médico atual. Mas se você optar por ficar com o novo médico, também é um direito seu.
Antes de iniciar o tratamento para o linfoma ou LLC, o seu médico especialista ou enfermeiro sentar-se-á consigo e dir-lhe-á tudo o que precisa de saber. Há muitas informações a serem assimiladas durante esse período, por isso é uma boa ideia levar papel e caneta com você para anotar os pontos importantes. Eles também costumam fornecer informações por escrito, como folhetos ou brochuras que você pode levar para casa.
Você também pode baixar alguns ótimos recursos em nossa página de Suporte para você. Clique aqui para ver o que temos disponível.
Se você preferir aprender de uma maneira diferente, ou preferir não falar ou ler em inglês, informe seu médico ou enfermeira sobre a melhor maneira de aprender. Algumas instalações podem fornecer vídeos curtos para você assistir ou fotos que facilitam a compreensão das informações. Se preferir, você também pode perguntar ao seu médico ou enfermeira se você pode gravar a conversa em seu telefone para ouvir mais tarde.
Se o inglês não for sua primeira língua e você preferir obter as informações em um idioma com o qual esteja mais familiarizado, peça a eles que providenciem um intérprete para ajudar a traduzir as informações para você. É uma boa ideia organizar isso com antecedência, quando possível. Se houver tempo, você pode ligar para sua clínica ou hospital antes de sua consulta. Peça-lhes para reservar um intérprete para a sua consulta e primeira sessão de tratamento.
Depois de receber todas as informações e respostas para suas perguntas, você precisa tomar uma decisão sobre se fará tratamento ou não. Esta é sua escolha.
Seu médico e outros membros de sua equipe de saúde podem fornecer informações sobre o que eles acreditam ser a melhor opção para você, mas a escolha de iniciar ou continuar o tratamento é sempre sua.
Se você optar por fazer o tratamento, precisará assinar um termo de consentimento, que é uma forma oficial de dar permissão à equipe de saúde para lhe dar o tratamento. Você precisará consentir com cada tipo diferente de tratamento separadamente, como quimioterapia, cirurgia, transfusões de sangue ou radiação.
Você também pode retirar o consentimento e optar por não continuar o tratamento a qualquer momento se não acreditar mais que é a melhor escolha para você. No entanto, você deve conversar com sua equipe de saúde sobre os riscos de interromper o tratamento e sobre o suporte disponível caso você interrompa o tratamento ativo.
Para consentir no tratamento, você precisa declarar que entende e aceita os riscos e benefícios do tratamento proposto. Você não pode receber tratamento a menos que você, seu pai (se você for menor de 18 anos) ou um cuidador oficial assine o formulário de consentimento.
Se o inglês não for sua primeira língua e você preferir ter um tradutor presente para explicar os riscos e benefícios do tratamento antes de assinar o consentimento, certifique-se de informar à equipe de saúde que você precisa de um tradutor. Sempre que possível, é uma boa ideia pedir a alguém que ligue para o hospital ou clínica antes da sua consulta para avisá-los de que precisam de um tradutor.
Tipos de tratamento
Existem muitos tipos diferentes de linfoma e LLC, então não se surpreenda se o tratamento que você receber for diferente de outra pessoa com linfoma. Mesmo se você tiver o mesmo subtipo de linfoma, as mutações genéticas podem diferir entre as pessoas e afetar o tratamento que provavelmente funcionará melhor para você.
Abaixo, fornecemos uma visão geral de cada tipo de tratamento. Para ler sobre os diferentes tipos de tratamento, clique nos títulos abaixo.
Se você tem um linfoma de crescimento lento (indolente) ou LLC, pode não precisar de tratamento. Em vez disso, seu médico pode escolher uma abordagem de observação e espera.
O termo assistir e esperar pode ser um pouco enganador. É mais correto dizer “monitoramento ativo”, porque seu médico o monitorará ativamente durante esse período. Você verá o médico regularmente e fará exames de sangue e outros exames para garantir que você permaneça saudável e que sua doença não esteja piorando. No entanto, se a sua doença piorar, você pode iniciar o tratamento.
Quando Watch & Wait é a melhor opção?
Assistir e esperar pode ser a melhor opção para você se não tiver muitos sintomas ou fatores de risco que precisem de tratamento urgente.
Pode ser difícil saber que você tem um tipo de câncer, mas não está fazendo nada para se livrar dele. Alguns pacientes até chamam esse tempo de “vigiar e se preocupar”, porque pode ser desconfortável não fazer nada para combatê-lo. Mas assistir e esperar é uma ótima maneira de começar. Isso significa que o linfoma está crescendo muito lentamente para lhe causar qualquer dano, e seu próprio sistema imunológico está lutando e fazendo um bom trabalho mantendo seu linfoma sob controle. Então, na verdade, você já está fazendo muito para combater o câncer e fazendo um ótimo trabalho nisso. Se o seu sistema imunológico o mantém sob controle, você não precisará de ajuda extra neste momento.
Por que o tratamento não é necessário?
Remédios extras que podem fazer você se sentir muito mal ou causar efeitos colaterais de longo prazo não ajudarão neste momento. A pesquisa mostra que não há benefício em iniciar o tratamento precocemente, se você tiver um linfoma de crescimento lento ou LLC e nenhum sintoma incômodo. Este tipo de câncer não responde bem às opções de tratamento atuais. Sua saúde não melhorará e você não viverá mais se iniciar o tratamento mais cedo. Se o seu linfoma ou LLC começar a crescer mais, ou se você começar a apresentar sintomas da sua doença, você pode iniciar o tratamento.
Muitos pacientes podem precisar de tratamento ativo, como os listados mais abaixo nesta página, em algum momento. Depois de ter feito o tratamento, você pode voltar a observar e esperar. No entanto, alguns pacientes com linfomas indolentes nunca precisam de tratamento.
Quando Watch & Wait não é a melhor opção?
Observar e esperar só é apropriado se você tiver um linfoma de crescimento lento ou LLC e não apresentar sintomas incômodos. O seu médico pode optar por oferecer-lhe tratamento ativo se sentir os seguintes sintomas:
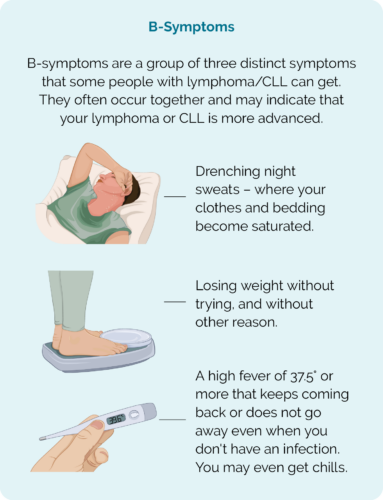
- Sintomas B – que incluem suores noturnos intensos, febres persistentes e perda de peso não intencional
- Problemas com suas contagens de sangue
- Dano de órgão ou medula óssea devido ao linfoma
Como o Doutor irá me manter seguro enquanto eu estiver em Watch & Wait?
Seu médico desejará vê-lo regularmente para monitorar ativamente seu progresso. Você provavelmente os verá a cada 3-6 meses, mas eles informarão se precisa ser mais ou menos do que isso.
Eles pedirão que você faça exames e exames para garantir que o linfoma ou a LLC não esteja crescendo. Alguns desses testes podem incluir:
- exames de sangue para verificar sua saúde geral
- um exame físico para verificar se você tem gânglios linfáticos inchados ou sinais de progressão
- sinais vitais, incluindo pressão arterial, temperatura e frequência cardíaca
- histórico de saúde – seu médico perguntará como você está se sentindo e se você tem algum sintoma novo ou piora
- Tomografia computadorizada ou PET para mostrar o que está acontecendo dentro do seu corpo.
Se você tiver alguma dúvida entre as consultas, entre em contato com a equipe médica do hospital ou clínica para discuti-la. Não espere até a próxima consulta, pois algumas preocupações podem precisar ser tratadas com antecedência.
Quando devo entrar em contato com meu médico?
É importante lembrar que assistir e esperar é uma maneira normal de lidar com linfoma indolente e LLC. No entanto, se você achar a abordagem de 'observar e esperar' angustiante, converse com sua equipe médica sobre isso. Eles poderão explicar por que acham que esta é a melhor opção para você e oferecer qualquer suporte extra que você possa precisar.
Se você tiver alguma preocupação entre as consultas ou se tiver sintomas novos ou piores, entre em contato com a equipe médica do hospital. Não espere até a próxima consulta, pois algumas preocupações ou sintomas podem precisar ser tratados com antecedência.
Se você tiver sintomas B, entre em contato com sua equipe de tratamento, não espere pela próxima consulta.
A radioterapia pode ser usada para tratar linfoma ou melhorar seus sintomas
A radioterapia usa raios-x de alta energia (radiação) para matar as células cancerígenas. Pode ser usado como um tratamento por conta própria ou com outros tratamentos, como a quimioterapia.
Existem diferentes razões pelas quais seu médico pode sugerir tratamento com radiação para você. Pode ser usado para tratar e talvez curar alguns linfomas iniciais ou para melhorar os sintomas. Alguns sintomas, como dor ou fraqueza, podem ocorrer se o tumor do linfoma se tornar muito grande ou pressionar os nervos ou a medula espinhal. Nesse caso, a radiação é administrada para encolher o tumor e aliviar a pressão. No entanto, não se destina a ser usado como uma cura.
Como funciona a radioterapia?
Os raios X causam danos ao DNA da célula (o material genético da célula), o que impossibilita o reparo do linfoma. Isso faz com que a célula morra. Geralmente, leva alguns dias ou até semanas após o início do tratamento com radiação para que as células morram. Esse efeito pode durar vários meses, portanto, mesmo meses após o término do tratamento, as células cancerígenas do linfoma ainda podem ser destruídas.
Infelizmente, a radiação não pode dizer a diferença entre suas células cancerígenas e não cancerosas. Como tal, você pode ter efeitos colaterais que afetam sua pele e órgãos próximos à área em que está fazendo o tratamento com radiação. Atualmente, muitas técnicas de radiação estão se tornando cada vez mais precisas, visando o câncer com mais precisão; no entanto, como os raios X precisam passar pela pele e outros tecidos para atingir o linfoma, todas essas áreas ainda podem ser afetadas.
Seu oncologista de radiação (um médico especialista que trabalha com radiação) ou enfermeira poderá conversar com você sobre os efeitos colaterais que você pode ter, dependendo da localização do seu tumor. Eles também poderão aconselhá-lo sobre alguns bons produtos para a pele para controlar qualquer irritação da pele que você tiver.
Tipos de radioterapia
Existem diferentes tipos de radioterapia, e o que você tem pode depender de onde está o linfoma em seu corpo, da instalação onde você está fazendo o tratamento e do motivo pelo qual está fazendo o tratamento com radiação. Alguns tipos de tratamento de radiação estão listados abaixo.
Radioterapia de intensidade modulada (IMRT)
A IMRT permite que diferentes doses de radioterapia sejam administradas em diferentes partes da área a ser tratada. Pode reduzir os efeitos colaterais, incluindo efeitos colaterais tardios. A IMRT é frequentemente usada para tratar o câncer próximo a órgãos e estruturas vitais.
Radioterapia de campo envolvido (IFRT)
A IFRT trata toda uma área de linfonodos, como linfonodos no pescoço ou na virilha.
Radioterapia de nódulo envolvido (INRT)
O INRT trata apenas os gânglios linfáticos afetados e uma pequena margem ao redor.
Irradiação corporal total (TBI)
O TBI usa radioterapia de alta energia em todo o corpo. Pode ser usado como parte de seu tratamento antes de um transplante alogênico (doador) de células-tronco para destruir sua medula óssea. Isso é feito para abrir espaço para as novas células-tronco. Como destrói a medula óssea, o TCE também pode afetar o sistema imunológico, aumentando o risco de infecções.
Radioterapia eletrônica total da pele
Esta é uma técnica especializada para linfoma da pele (linfomas cutâneos). Ele usa elétrons para tratar toda a superfície da pele.
Terapia com feixe de prótons (PBT)
PBT usa prótons em vez de raios-X. Um próton usa uma partícula de alta energia carregada positivamente para destruir as células cancerígenas. O feixe de radiação do PBT pode atingir as células com mais precisão, ajudando a proteger os tecidos saudáveis ao redor do tumor.
O que esperar
A radioterapia geralmente é feita em clínicas dedicadas ao tratamento do câncer. Você terá uma sessão de planejamento inicial, onde o terapeuta de radiação pode tirar fotos, tomografias e descobrir exatamente como programar a máquina de radiação para atingir seu linfoma.
Você também terá outro especialista chamado Dosimetrista, que planeja a dose exata de radiação que você recebe em cada tratamento.
tatuagens de radiação
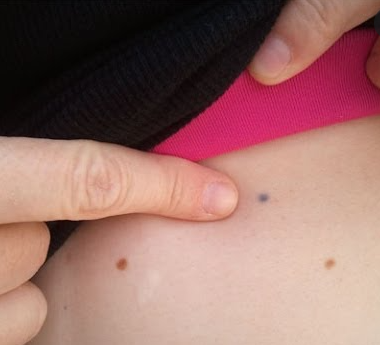 Os radioterapeutas lhe darão pequenas agulhas que farão pequenas sardas como tatuagens em sua pele. Isso é feito para garantir que eles o alinhem na máquina corretamente todos os dias, para que a radiação sempre atinja seu linfoma e não outras partes do corpo. Essas pequenas tatuagens são permanentes e algumas pessoas as veem como um lembrete do que superaram. Outros podem querer adicioná-los para torná-los algo especial.
Os radioterapeutas lhe darão pequenas agulhas que farão pequenas sardas como tatuagens em sua pele. Isso é feito para garantir que eles o alinhem na máquina corretamente todos os dias, para que a radiação sempre atinja seu linfoma e não outras partes do corpo. Essas pequenas tatuagens são permanentes e algumas pessoas as veem como um lembrete do que superaram. Outros podem querer adicioná-los para torná-los algo especial.
No entanto, nem todo mundo quer um lembrete. Algumas lojas de tatuagem oferecem remoção gratuita de tatuagens para aqueles que as tiveram por motivos médicos. Basta telefonar ou ir ao estúdio de tatuagem local e perguntar.
O que quer que você escolha fazer com suas tatuagens - não faça alterações até que você tenha falado com seu médico sobre quando seria o melhor momento para adicioná-las ou removê-las.
Com que frequência vou receber tratamento de radiação?
A dosagem de radiação é dividida em vários tratamentos. Normalmente, você irá para o departamento de radiação todos os dias (de segunda a sexta-feira) por 2 a 4 semanas. Isso é feito porque permite que suas células saudáveis tenham tempo para se recuperar entre os tratamentos. Também permite que mais células cancerígenas sejam destruídas.
Cada sessão geralmente leva de 10 a 20 minutos. O tratamento em si leva apenas 2 ou 3 minutos. O resto do tempo é garantir que você esteja na posição correta e que os feixes de raios-X estejam alinhados corretamente. A máquina faz barulho, mas você não sentirá nada durante o tratamento.
Que dose de radiação vou receber?
A dose total de radioterapia é medida em uma unidade chamada Gray (Gy). O Gray é dividido em tratamentos separados chamados 'frações'.
Seu Gray total e como as frações são calculadas dependerão do seu subtipo, localização e tamanho do seu tumor. Seu oncologista de radiação poderá conversar mais com você sobre a dose que prescrevem para você.
Efeitos colaterais do tratamento com radiação
Alterações na pele e cansaço extremo que não melhoram com o repouso (fadiga) são efeitos colaterais comuns para muitas pessoas que fazem tratamento com radiação. Outros efeitos colaterais podem depender de onde em seu corpo a radiação é direcionada.
Os efeitos colaterais do tratamento com radiação geralmente envolvem reações cutâneas na parte do corpo que está sendo tratada. A fadiga também é um efeito colateral comum para quem faz tratamento. Mas existem outros efeitos colaterais que dependem do local do tratamento – ou de qual parte do seu corpo tem o linfoma sendo tratado.
Reação cutânea
A reação da pele pode parecer uma queimadura solar grave e, embora possa causar algumas bolhas e uma “linha bronzeada” permanente, na verdade não é uma queimadura. É um tipo de dermatite ou reação inflamatória da pele que ocorre apenas na pele acima da área a ser tratada.
Às vezes, as reações cutâneas podem continuar a piorar por cerca de 2 semanas após o término do tratamento, mas devem ter melhorado dentro de um mês após o término do tratamento.
Sua equipe de radiação poderá conversar com você sobre a melhor maneira de controlar essas reações cutâneas e quais produtos, como hidratantes ou cremes, funcionariam melhor para você. No entanto, algumas coisas que podem ajudar incluem:
- Vestindo roupas soltas
- Usar roupa de cama de boa qualidade
- Sabão em pó suave em sua máquina de lavar - alguns são projetados para peles sensíveis
- Lavar a pele suavemente com alternativas “sem sabão” ou um sabonete neutro
- Tomar banhos ou duches curtos e mornos
- Evitar produtos à base de álcool na pele
- Evite esfregar a pele
- Mantenha sua pele fresca
- Cubra-se quando estiver fora e evite a luz solar na área tratada sempre que possível. Use um chapéu e protetor solar quando estiver ao ar livre
- Evite piscinas
Fadiga
A fadiga é uma sensação de cansaço extremo mesmo após o repouso. Isso pode ser causado pelo estresse adicional que seu corpo sofre durante o tratamento e pela tentativa de produzir novas células saudáveis, pelos tratamentos diários e pelo estresse de viver com o linfoma e seus tratamentos.
A fadiga pode começar logo após o início do tratamento com radiação e durar várias semanas após o término.
Algumas coisas que podem ajudá-lo a gerenciar sua fadiga podem incluir:
- Planeje com antecedência, se houver tempo, ou peça aos entes queridos que preparem com antecedência as refeições que você só precisa aquecer. Alimentos ricos em proteínas, como carne vermelha, ovos e vegetais verdes folhosos, podem ajudar seu corpo a produzir novas células saudáveis.
- O exercício leve demonstrou melhorar os níveis de energia e a fadiga, portanto, manter-se ativo pode ajudar na falta de energia e no adormecimento.
- Ouça seu corpo e descanse quando precisar
- Acompanhe seu cansaço, se você sabe que geralmente é pior em um determinado horário do dia, você pode planejar atividades em torno disso
- Mantenha um padrão de sono normal – mesmo que se sinta cansado, tente ir para a cama e acordar nos horários habituais. Terapias complementares podem ajudar, incluindo terapia de relaxamento, ioga, meditação e atenção plena.
- Evite o estresse sempre que possível.
Em alguns casos, a fadiga pode ser causada por outros fatores, como baixas contagens sanguíneas. Se este for o caso, pode ser oferecida uma transfusão de sangue para melhorar sua contagem de sangue.
É importante informar ao seu médico se você está lutando contra a fadiga.

Outros efeitos colaterais podem incluir:
- Perda de cabelo – mas apenas na área a ser tratada
- Náusea
- Diarréia ou cólicas estomacais
- Inflamação – para seus órgãos perto do local a ser tratado
O vídeo na parte inferior desta seção de tipos de tratamento fornece mais informações sobre o que esperar do tratamento com radiação, incluindo efeitos colaterais.
A quimioterapia (quimioterapia) tem sido usada para tratar o câncer por muitos anos. Existem diferentes tipos de medicamentos quimioterápicos e você pode ter mais de um tipo de quimioterapia para tratar sua LLC ou linfoma. Quaisquer efeitos colaterais dependerão de quais medicamentos quimioterápicos você possui.
Como funciona a quimioterapia?
A quimioterapia funciona atacando diretamente as células que estão crescendo rapidamente. É por isso que geralmente funciona bem para linfomas agressivos ou de crescimento rápido. No entanto, é também essa ação contra células de crescimento rápido que pode causar efeitos colaterais indesejados em algumas pessoas, como perda de cabelo, feridas na boca e dor (mucosite), náusea e diarréia.
Como a quimioterapia pode afetar qualquer célula de crescimento rápido e não consegue distinguir entre células saudáveis e células cancerígenas do linfoma – ela é chamada de “tratamento sistêmico”, o que significa que qualquer sistema do seu corpo pode ser afetado por efeitos colaterais causados pela quimioterapia.
Diferentes quimioterapias atacam o linfoma em diferentes estágios de crescimento. Alguns quimioterápicos atacam as células cancerígenas que estão em repouso, alguns atacam aqueles que estão crescendo recentemente e alguns atacam as células do linfoma que são bastante grandes. Ao administrar quimioterapias que atuam em células em diferentes estágios, existe a possibilidade de matar mais células de linfoma e obter um resultado melhor. Usando diferentes quimioterapias, também podemos diminuir um pouco as doses, o que também significa ter menos efeitos colaterais de cada medicamento, ao mesmo tempo em que obtemos o melhor resultado.
Como é administrada a quimioterapia?
A quimioterapia pode ser administrada de diferentes maneiras, dependendo do seu subtipo e situação individual. Algumas maneiras pelas quais a quimioterapia pode dar incluem:
- Por via intravenosa (IV) – através de um gotejamento na veia (mais comum).
- Comprimidos orais, cápsulas ou líquidos – tomados por via oral.
- Intratecal – administrado a você por um médico com uma agulha nas costas e no fluido que envolve a medula espinhal e o cérebro.
- Subcutâneo – uma injeção (agulha) aplicada no tecido adiposo sob a pele. Geralmente é administrado no abdômen (área da barriga), mas também pode ser administrado na parte superior do braço ou na perna.
- Tópico – alguns linfomas da pele (cutâneos) podem ser tratados com um creme quimioterápico.
O que é um ciclo de quimioterapia?
A quimioterapia é administrada em “ciclos”, o que significa que você fará a quimioterapia durante um ou mais dias, depois fará uma pausa de duas ou três semanas antes de fazer mais quimioterapia. Isso é feito porque suas células saudáveis precisam de tempo para se recuperar antes de receber mais tratamento.
Lembre-se de que mencionamos acima que a quimioterapia funciona atacando as células de crescimento rápido. Algumas de suas células de crescimento rápido também podem incluir células sanguíneas saudáveis. Estes podem ficar baixos quando você faz quimioterapia.
A boa notícia é que suas células saudáveis se recuperam mais rapidamente do que as células do linfoma. Portanto, após cada rodada – ou ciclo de tratamento, você fará uma pausa enquanto seu corpo trabalha para produzir novas células boas. Uma vez que essas células estejam de volta a um nível seguro, você terá o próximo ciclo – isso geralmente dura duas ou três semanas, dependendo do protocolo que você está seguindo. No entanto, se suas células demorarem mais para se recuperar, seu médico pode sugerir uma pausa mais longa. Eles também podem oferecer alguns tratamentos de suporte para ajudar na recuperação de suas células boas. Mais informações sobre tratamentos de suporte podem ser encontradas mais abaixo nesta página.
Mais informações sobre protocolos de tratamento e seus efeitos colaterais
Dependendo do seu subtipo de linfoma, você pode ter quatro, seis ou mais ciclos. Quando todos esses ciclos são colocados juntos, é chamado de protocolo ou regime. Se você souber o nome do seu protocolo de quimioterapia, poderá encontre mais informações, incluindo os efeitos colaterais esperados aqui.
Para obter mais informações sobre quimioterapia, clique no botão na parte inferior da seção de tipos de tratamento para assistir a um pequeno vídeo.
Os anticorpos monoclonais (MABs) foram usados pela primeira vez para tratar o linfoma no final da década de 1990. No entanto, nos últimos anos, muitos outros anticorpos monoclonais foram desenvolvidos. Eles podem trabalhar diretamente contra o seu linfoma ou atrair suas próprias células imunológicas para as células do linfoma para atacá-lo e matá-lo. Os MABs são fáceis de identificar porque quando você usa seu nome genérico (não o nome da marca), eles sempre terminam com as três letras “mab”. Exemplos de MABs comumente usados para tratar linfoma incluem rituximab, obinutuzumab, pembrolizumãe.
Alguns MABs, como rituximabe e obinutuzumabe, são usados junto com a quimioterapia para tratar o linfoma. Mas eles também são frequentemente usados como "manutenção" tratamento. É quando você terminou o tratamento inicial e teve uma boa resposta. Aí você continua tendo só o MAB por uns dois anos. Isso ajuda a manter o linfoma em remissão por mais tempo.
Como funcionam os anticorpos monoclonais?
Os anticorpos monoclonais só funcionam contra o linfoma se tiverem proteínas específicas ou pontos de verificação imunológicos. Nem todas as células de linfoma terão esses marcadores e algumas podem ter apenas um marcador, enquanto outras podem ter mais. Exemplos destes incluem CD20, CD30 e PD-L1 ou PD-L2. Os anticorpos monoclonais podem combater o câncer de diferentes maneiras:
direto
Envolvimento imunológico
Os MABs de envolvimento imunológico funcionam ligando-se às células do linfoma e atraindo outras células do sistema imunológico para o linfoma. Essas células imunes podem então atacar diretamente o linfoma.
Exemplos de MABs de envolvimento direto e imunológico usados para tratar linfoma ou LLC incluem rituximab e obinutuzumabe.
Inibidores do ponto de verificação imune
Os inibidores do ponto de verificação imunológico são um tipo mais recente de anticorpo monoclonal que atinge diretamente o sistema imunológico.
Alguns tipos de câncer, incluindo algumas células de linfoma, se adaptam para desenvolver “pontos de controle imunológico” neles. Os pontos de verificação imunológicos são uma maneira de suas células se identificarem como sendo uma “própria célula” normal. Isso significa que seu sistema imunológico vê o ponto de controle imunológico e pensa que o linfoma é uma célula saudável. Portanto, seu sistema imunológico não ataca o linfoma, permitindo que ele cresça.
Exemplos de inibidores do ponto de checagem imunológico usados para tratar o linfoma incluem pembrolizumab e nivolumabe.
Os inibidores do ponto de controle imunológico se ligam ao ponto de controle imunológico em sua célula de linfoma para que seu sistema imunológico não possa ver o ponto de controle. Isso permite que seu sistema imunológico reconheça o linfoma como um câncer e comece a combatê-lo.
Além de ser um MAB, os Inibidores do Ponto de Verificação Imune também são um tipo de imunoterapia, porque atuam visando o sistema imunológico.
Alguns efeitos colaterais raros dos inibidores do ponto de controle imunológico podem levar a alterações permanentes, como problemas de tireóide, diabetes tipo 2 ou problemas de fertilidade. Estes podem precisar ser gerenciados com outros medicamentos ou com um médico especialista diferente. Converse com seu médico sobre quais são os riscos do tratamento.
Inibidores de citocinas
Além de ser um MAB, os inibidores de citocinas também são um tipo de imunoterapia, porque atuam visando o sistema imunológico.
Alguns efeitos colaterais raros dos inibidores de citocinas podem levar a alterações permanentes, como problemas de tireoide, diabetes tipo 2 ou problemas de fertilidade. Estes podem precisar ser gerenciados com outros medicamentos ou com um médico especialista diferente. Converse com seu médico sobre quais são os riscos do tratamento.
Anticorpos monoclonais biespecíficos
Conjugado
Mais informação
Efeitos colaterais de anticorpos monoclonais (MABs)
- Febre, calafrios ou tremores (rigores)
- Dores musculares
- Diarreia
- Erupção cutânea sobre a sua pele
- Náusea e / ou vômito
- Pressão arterial baixa (hipotensão)
- Sintomas como os da gripe.
Imunoterapia é um termo usado para tratamentos que visam seu sistema imunológico em vez de seu linfoma. Eles fazem isso para mudar algo na maneira como seu próprio sistema imunológico reconhece e combate seu linfoma.
Diferentes tipos de tratamento podem ser considerados imunoterapia. Alguns MABs chamados Inibidores de Ponto de Verificação Imune ou Inibidores de Citocinas são um tipo de imunoterapia. Mas outros tratamentos, como algumas terapias direcionadas ou terapia com células CAR T, também são tipos de imunoterapia.
Algumas células de linfoma crescem com um marcador específico na célula que suas células saudáveis não possuem. As terapias direcionadas são medicamentos que reconhecem apenas esse marcador específico, para que possam diferenciar entre o linfoma e as células saudáveis.
As terapias direcionadas então se ligam ao marcador na célula do linfoma e impedem que ela receba sinais para crescer e se espalhar. Isso faz com que o linfoma seja incapaz de obter os nutrientes e a energia de que precisa para crescer, resultando na morte das células do linfoma.
Ao anexar apenas aos marcadores nas células do linfoma, o tratamento direcionado pode evitar danos às células saudáveis. Isso resulta em menos efeitos colaterais do que os tratamentos sistêmicos como a quimioterapia, que não consegue diferenciar entre o linfoma e as células saudáveis.
Efeitos colaterais da terapia direcionada
Você ainda pode obter efeitos colaterais da terapia direcionada. Alguns podem ser semelhantes aos efeitos colaterais de outros tratamentos anticancerígenos, mas são administrados de maneira diferente. Certifique-se de que fala com o seu médico ou enfermeiro especializado sobre os efeitos secundários a que deve estar atento e o que deve fazer se os tiver.
Os efeitos colaterais comuns da terapia direcionada podem incluir:
- diarréia
- dores e dor no corpo
- sangramento e hematomas
- infection
- cansaço

Muitas terapias direcionadas, algumas quimioterapias e imunoterapias são tomadas por via oral na forma de comprimido ou cápsula. Os tratamentos anticancerígenos tomados por via oral também são frequentemente chamados de “terapias orais”. É importante saber se a sua terapia oral é uma terapia direcionada ou uma quimioterapia. Se tiver dúvidas, pergunte ao seu médico ou enfermeiro.
Os efeitos secundários a que deve estar atento e a forma como os controla serão diferentes dependendo do tipo de terapia oral que está a tomar.
Algumas terapias orais comuns usadas para tratar o linfoma estão listadas abaixo.
Terapias Orais – Quimioterapia
nome do medicamento | Efeitos colaterais mais comuns |
Chlorambucil | Baixa contagem do sangue Infecção Náusea e vômito Diarreia |
Ciclofosfamida | Baixa contagem do sangue Infecção Náusea e vômito Perda de apetite |
Etoposide | Náusea e vômito Perda de apetite Diarreia Fadiga |
Terapia Oral – Direcionada e Imunoterapia
nome do medicamento | Direcionado ou imunoterapia | Subtipos de Linfoma/CLL usados | Principais efeitos colaterais |
Acalabrutinibe | Direcionado (Inibidor BTK) | Dor de cabeça Diarreia O ganho de peso | |
| Zanubrutinibe | Direcionado (Inibidor BTK) | Baixa contagem do sangue Erupção Diarreia | |
Ibrutinib | Direcionado (Inibidor BTK) |
| Problemas de ritmo cardíaco Problemas de sangramento Hipertensão Infecções |
Idelalisibe | Direcionado (Inibidor Pl3K) | Diarreia Problemas de fígado Problemas pulmonares Infecção | |
Lenalidomida | imunoterapia | Usado em alguns NHLs | Erupção cutânea Náusea Diarreia |
Venetoclax | Direcionado (Inibidor de BCL2) | Náusea Diarreia Problemas de sangramento Infecção | |
Vorinostat | Direcionado (Inibidor de HDAC) | Perda de apetite Boca seca A perda de cabelo Infecções | |
O que é uma célula-tronco?
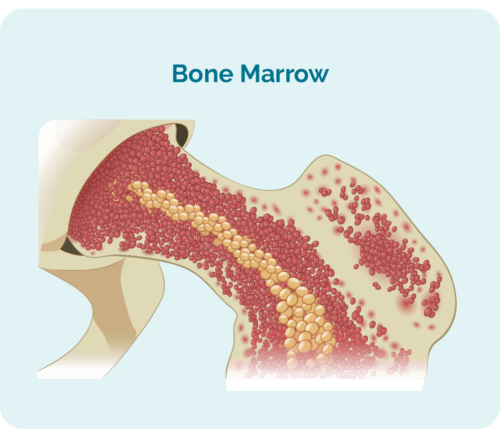
Para entender os transplantes de células-tronco ou medula óssea, você precisa entender o que é uma célula-tronco.
As células-tronco são células sanguíneas muito imaturas que se desenvolvem na medula óssea. Eles são especiais porque têm a capacidade de se transformar em qualquer célula sanguínea de que seu corpo precisa, incluindo:
- glóbulos vermelhos – que transportam oxigênio pelo corpo
- qualquer um dos seus glóbulos brancos, incluindo os seus linfócitos e neutrófilos que o protegem de doenças e infecções
- plaquetas – que ajudam o seu sangue a coagular se você bater ou se machucar, para que você não sangre ou se machuque demais.
Nossos corpos produzem bilhões de novas células-tronco todos os dias porque nossas células sanguíneas não são feitas para viver para sempre. Então, todos os dias, nossos corpos estão trabalhando duro para manter nossas células sanguíneas no número certo.
O que é um transplante de células-tronco ou medula óssea?
Um transplante de células-tronco é um procedimento que pode ser usado para tratar seu linfoma ou para mantê-lo em remissão por mais tempo se houver uma grande chance de seu linfoma recidivar (retornar). Seu médico também pode recomendar um transplante de células-tronco para você quando o linfoma recidivar.
Um transplante de células-tronco é um procedimento complicado e invasivo que ocorre em etapas. Os pacientes submetidos a um transplante de células-tronco são primeiro preparados apenas com quimioterapia ou em combinação com radioterapia. O tratamento quimioterápico usado em transplantes de células-tronco é administrado em doses mais altas do que o normal. A escolha da quimioterapia dada nesta fase depende do tipo e intenção do transplante. Existem três locais onde as células-tronco para transplante podem ser coletadas:
Células da medula óssea: As células-tronco são coletadas diretamente da medula óssea e são chamadas de 'transplante de medula óssea' (BMT).
Células-tronco periféricas: células-tronco são coletadas do sangue periférico e isso é chamado de 'transplante de células-tronco do sangue periférico' (PBSCT). Esta é a fonte mais comum de células-tronco usadas para transplante.
Sangue do cordão umbilical: as células-tronco são coletadas do cordão umbilical após o nascimento de um recém-nascido. Isso é chamado de 'transplante de sangue de cordão', onde estes são muito menos comuns do que os transplantes periféricos ou de medula óssea.
Mais informações sobre transplantes de células-tronco
Para obter mais informações sobre transplantes de células-tronco, consulte nossas páginas da web a seguir.
Transplantes de células-tronco - uma visão geral
Transplantes autólogos de células-tronco – usando suas próprias células-tronco
Transplantes alogênicos de células-tronco – usando células-tronco de outra pessoa (um doador)
A terapia com células CAR T é um tratamento mais recente que usa e aprimora seu próprio sistema imunológico para combater o linfoma. Está disponível apenas para pessoas com certos tipos de linfoma, incluindo:
- Linfoma Primário de Células B do Mediastino (PMBCL)
- Linfoma difuso de grandes células B recidivante ou refratário (DLBCL)
- Linfoma Folicular Transformado (FL)
- Linfoma linfoblástico agudo de células B (B-ALL) para pessoas com 25 anos ou menos
Todos na Austrália com um subtipo de linfoma elegível e que atendem aos critérios necessários podem receber terapia com células CAR T. No entanto, para algumas pessoas, pode ser necessário viajar e ficar em uma cidade grande ou em outro estado para ter acesso a esse tratamento. Os custos disso são cobertos pelos fundos de tratamento, portanto você não deve ter que pagar por sua viagem ou acomodação para acessar esse tratamento. Os custos de um cuidador ou pessoa de apoio também são cobertos.
Para obter informações sobre como você pode acessar este tratamento, pergunte ao seu médico sobre os programas de suporte ao paciente. Você também pode ver nosso Página da terapia de células T CAR aqui para obter mais informações sobre a terapia com células CAR T.
Onde a terapia com células CAR T é oferecida?
Na Austrália, a terapia com células CAR T é atualmente oferecida nos centros abaixo:
- Austrália Ocidental – Hospital Fiona Stanley.
- Nova Gales do Sul – Príncipe Real Alfred.
- Nova Gales do Sul – Hospital Westmead.
- Victoria – Centro de Câncer Peter MacCallum.
- Victoria – Hospital Alfred.
- Queensland – Royal Brisbane e Hospital da Mulher.
- Austrália Meridional – fique ligado.
Também existem ensaios clínicos que estão analisando a terapia com células CAR T para outros subtipos de linfoma. Se estiver interessado, pergunte ao seu médico sobre quaisquer ensaios clínicos para os quais possa ser elegível.
Para obter informações sobre a terapia com células CAR T, clique aqui. Este link irá levá-lo para a história de Kim, onde ela fala sobre sua experiência de passar pela terapia de células CAR T para tratar seu linfoma difuso de grandes células B (DLBCL). Outros links para obter mais informações sobre a terapia com células CAR T também são fornecidos.
Você também pode entrar em contato conosco no Lymphoma Australia clicando no botão “contate-nos” na parte inferior desta página.
Alguns linfomas podem ser causados por infecções. Nesses casos raros, o linfoma pode ser tratado com o tratamento da infecção.
Para alguns tipos de linfoma, como linfomas MALT de zona marginal, o linfoma para de crescer e eventualmente morre naturalmente assim que as infecções são eliminadas. Isso é comum no MALT gástrico causado por infecções por H. pylori, ou para MALTs não gástricos em que a causa é uma infecção dentro ou ao redor dos olhos.
A cirurgia pode ser usada para remover completamente o linfoma. Isso pode ser feito se houver uma área local de linfoma que possa ser facilmente removida. Também pode ser necessário se você tiver linfoma esplênico para remover todo o baço. Esta cirurgia é chamada de esplenectomia.
Seu baço é um órgão importante de seus sistemas imunológico e linfático. É onde muitos de seus linfócitos vivem e onde suas células B produzem anticorpos para combater infecções.
O baço também ajuda a filtrar o sangue, quebrando os velhos glóbulos vermelhos para dar lugar a novas células saudáveis e armazenando glóbulos brancos e plaquetas, que ajudam o sangue a coagular. Se você precisar de uma esplenectomia, seu médico falará com você sobre as precauções que você pode precisar tomar após a cirurgia.
Os ensaios clínicos são uma forma importante de encontrar novos tratamentos ou combinações de tratamentos para melhorar os resultados de pacientes com linfoma ou LLC. Eles também podem oferecer a você a oportunidade de experimentar novos tipos de tratamento que não foram aprovados anteriormente para seu tipo de linfoma.
Para saber mais sobre ensaios clínicos, visite nossa página da Web em Entenda os Ensaios Clínicos clicando aqui.
Ter tratamento é uma escolha sua. Uma vez que você tenha todas as informações relevantes e tenha tido a oportunidade de fazer perguntas, você decide como proceder.
Embora a maioria das pessoas opte por fazer o tratamento, algumas podem optar por não fazer o tratamento. Ainda há muitos cuidados de suporte que você pode acessar para ajudá-lo a viver bem pelo maior tempo possível e a organizar seus negócios.
Equipes de cuidados paliativos e assistentes sociais são um grande apoio para ajudar a organizar as coisas quando você está se preparando para o fim da vida ou para controlar os sintomas.
Converse com seu médico sobre como obter um encaminhamento para essas equipes.
Efeitos colaterais do tratamento
Para obter informações sobre efeitos colaterais específicos do tratamento de linfoma/CLL e como gerenciá-los, clique no link abaixo.
Sexo e intimidade sexual durante o tratamento do linfoma
 Uma vida sexual saudável e intimidade sexual é uma parte normal e importante do ser humano. Portanto, é importante falar sobre como seu tratamento pode afetar sua sexualidade.
Uma vida sexual saudável e intimidade sexual é uma parte normal e importante do ser humano. Portanto, é importante falar sobre como seu tratamento pode afetar sua sexualidade.
Muitos de nós fomos criados pensando que não é certo falar sobre sexo. Mas na verdade é uma coisa muito normal, e falar sobre isso é especialmente importante quando você tem linfoma e está iniciando tratamentos.
Seus médicos e enfermeiras são uma grande fonte de informação e não pensarão de forma diferente de você, ou o tratarão de forma diferente se você perguntar a eles sobre questões relacionadas ao sexo. Sinta-se livre para perguntar o que você precisa saber.
Você também pode nos ligar no Lymphoma Australia, basta clicar no botão de contato na parte inferior desta página para obter nossos detalhes.
Posso fazer sexo durante o tratamento do linfoma?
Sim! Mas existem alguns cuidados que você precisa tomar.
Ter linfoma e seus tratamentos podem fazer você se sentir muito cansado e sem energia. Em alguns casos, você pode até não sentir vontade de fazer sexo, e tudo bem. Querer apenas abraçar ou ter contato físico sem sexo está bem, e querer sexo também está bem. Quando você decide fazer sexo, pode ser útil usar um lubrificante, pois alguns tratamentos podem causar secura vaginal ou disfunção erétil.
A intimidade não precisa levar ao sexo, mas ainda pode trazer muita alegria e conforto. Mas se você está cansado e não quer ser tocado, isso também é muito normal. Seja honesto com seu parceiro sobre quais são suas necessidades.
A comunicação aberta e respeitosa com seu parceiro é muito importante para garantir que ambos estejam seguros e para proteger seu relacionamento.
Risco de infecção e sangramento
Seu linfoma ou seus tratamentos podem aumentar a probabilidade de você contrair uma infecção ou sangrar e fazer hematomas com facilidade. Isso precisa ser considerado ao fazer sexo. Por causa disso, e do potencial de se sentir cansado facilmente, você pode precisar explorar diferentes estilos e posições para o sexo.
O uso de lubrificação pode ajudar a prevenir microrupturas que costumam acontecer durante o sexo e pode ajudar a prevenir infecções e sangramentos.
Se você já teve infecções anteriores com infecções sexualmente transmissíveis, como herpes ou verrugas genitais, pode ter um surto. Seu médico pode prescrever medicamentos antivirais durante o tratamento para prevenir ou diminuir a gravidade de um surto. Fale com o seu médico ou enfermeiro se já teve uma infeção sexualmente transmissível no passado.
Se você ou seu parceiro já teve uma doença sexualmente transmissível, ou não tem certeza, use proteção de barreira, como um dique dental ou preservativo com espermicida para prevenir a infecção.

Meu parceiro precisa ser protegido?
Alguns medicamentos anticancerígenos podem ser encontrados em todos os fluidos corporais, incluindo sêmen e secreções vaginais. Por esse motivo, é importante usar proteção de barreira, como barragens dentárias ou preservativos e espermicida. O sexo desprotegido durante os primeiros 7 dias após o tratamento anticâncer pode causar danos ao seu parceiro. A proteção de barreira protege seu parceiro.
Posso engravidar (ou engravidar outra pessoa) durante o tratamento?
Ficar grávida durante o tratamento também afetará suas opções de tratamento e pode levar a atrasos no tratamento necessário para controlar seu linfoma.
Mais informação
Para mais informações, fale com a sua equipa de tratamento no seu hospital ou clínica, ou converse com o seu médico local (GP). Alguns hospitais têm enfermeiras especializadas em mudanças de sexualidade durante tratamentos de câncer. Você pergunta ao seu médico ou enfermeiro se você pode ser encaminhado para alguém que entenda e tenha experiência em ajudar pacientes com essas mudanças.
Você também pode clicar no botão abaixo para baixar nosso informativo.
Gravidez durante o tratamento do linfoma

Embora tenhamos falado sobre não engravidar ou engravidar outra pessoa durante o tratamento, para algumas pessoas o diagnóstico de linfoma acontece depois que você já está grávida. Em outros casos, a gravidez pode acontecer de surpresa durante o tratamento.
É importante conversar com sua equipe de tratamento sobre as opções que você tem.
Terapias de suporte - hemoderivados, fatores de crescimento, esteroides, controle da dor, terapia complementar e alternativa
Os tratamentos de suporte não são usados para tratar seu linfoma, mas sim para melhorar sua qualidade de vida durante o tratamento para linfoma ou LLC. A maioria será para ajudar a minimizar os efeitos colaterais, melhorar os sintomas ou apoiar o sistema imunológico e a recuperação do hemograma.
Clique nos títulos abaixo para ler sobre alguns tratamentos de suporte que podem ser oferecidos.
Linfoma e LLC, bem como seu tratamento, podem fazer com que você tenha baixas contagens de células sanguíneas saudáveis. Seu corpo geralmente pode se adaptar a níveis mais baixos, mas, em alguns casos, você pode sentir sintomas. Em casos raros, esses sintomas podem se tornar fatais.
As transfusões de sangue podem ajudar a aumentar sua contagem de sangue, dando-lhe uma infusão das células que você precisa. Estes podem incluir uma transfusão de glóbulos vermelhos, uma transfusão de plaquetas ou reposição de plasma. O plasma é a parte líquida do sangue e carrega anticorpos e outros fatores de coagulação que ajudam a garantir que os coágulos sanguíneos sejam eficazes.
A Austrália tem um dos suprimentos de sangue mais seguros do mundo. O sangue de um doador é testado (comparado) com o seu próprio sangue para garantir que sejam compatíveis. O sangue do doador também é testado para vírus transmitidos pelo sangue, incluindo HIV, Hepatite B, Hepatite C e vírus T-linfotrópico humano. Isso garante que você não corre o risco de contrair esses vírus em sua transfusão.
Transfusão de glóbulos vermelhos
 Os glóbulos vermelhos têm uma proteína especial chamada hemoglobina (hee-moh-glow-bin). A hemoglobina é o que dá a cor vermelha ao nosso sangue e é responsável por transportar o oxigênio pelo nosso corpo.
Os glóbulos vermelhos têm uma proteína especial chamada hemoglobina (hee-moh-glow-bin). A hemoglobina é o que dá a cor vermelha ao nosso sangue e é responsável por transportar o oxigênio pelo nosso corpo.Plaquetas
As plaquetas são de cor amarelada e podem ser transfundidas – administradas a você na veia para aumentar seus níveis de plaquetas.
Intragam (IVIG)
 Intragam é uma infusão de imunoglobulinas – também conhecidas como anticorpos.
Intragam é uma infusão de imunoglobulinas – também conhecidas como anticorpos.
Seus linfócitos de células B naturalmente produzem anticorpos para combater infecções e doenças. Mas quando você tem linfoma, suas células B podem não ser capazes de produzir anticorpos suficientes para mantê-lo saudável.
Se você continuar contraindo infecções ou tiver problemas para se livrar de infecções, seu médico pode sugerir intragam para você.
Fatores de crescimento são medicamentos usados para ajudar algumas de suas células sanguíneas a crescer mais rapidamente. É mais comumente usado para estimular a medula óssea a produzir mais glóbulos brancos, para ajudar a protegê-lo contra infecções.
Você pode tê-los como parte de seu protocolo de quimioterapia se for provável que precise de suporte extra para produzir novas células. Você também pode tê-los se estiver fazendo um transplante de células-tronco para que seu corpo produza muitas células-tronco para serem coletadas.
Em alguns casos, os fatores de crescimento podem ser usados para estimular a medula óssea a produzir mais glóbulos vermelhos, embora isso não seja tão comum em pessoas com linfoma.
Tipos de fatores de crescimento
Fator estimulador de colônias de granulócitos (G-CSF)
O fator estimulador de colônias de granulócitos (G-CSF) é um fator de crescimento comum usado para pessoas com linfoma. O G-CSF é um hormônio natural que nosso corpo produz, mas também pode ser produzido como medicamento. Alguns medicamentos G-CSF são de ação curta, enquanto outros são de ação prolongada. Diferentes tipos de G-CSF incluem:
- Lenograstim (Granocyte®)
- Filgrastim (Neupogen®)
- Lipegfilgrastim (Lonquex®)
- Filgrastim peguilado (Neulasta®)
Efeitos colaterais das injeções de G-CSF
Como o G-CSF estimula a medula óssea a produzir glóbulos brancos mais rapidamente do que o normal, você pode ter alguns efeitos colaterais. Alguns efeitos colaterais podem incluir:
- Febre
- Fadiga
- A perda de cabelo
- Diarreia
- Tontura
- Erupção
- Dores de cabeça
- Dor no osso.
Observação: Alguns pacientes podem sofrer de fortes dores ósseas, especialmente na parte inferior das costas. Isso ocorre porque as injeções de G-CSF causam um rápido aumento nos neutrófilos (glóbulos brancos), resultando em inflamação na medula óssea. A medula óssea está localizada principalmente na região pélvica (quadril/parte inferior das costas), mas está presente em todos os ossos.
Essa dor geralmente indica que seus glóbulos brancos estão retornando.
As pessoas mais jovens às vezes sentem mais dor porque a medula óssea ainda é bastante densa quando você é jovem. As pessoas mais velhas têm medula óssea menos densa, então há mais espaço para os glóbulos brancos crescerem sem causar inchaço. Isso geralmente resulta em menos dor – mas nem sempre. Coisas que podem ajudar a aliviar o desconforto:
- Paracetamol
- Bolsa térmica
- Loratadina: um anti-histamínico de venda livre, que reduz a resposta inflamatória
- Entre em contato com a equipe médica para receber analgesia mais forte se o acima não ajudar.
Efeito colateral mais raro
Em casos muito raros, o seu baço pode ficar inchado (aumentado), os seus rins podem ser danificados.
Se sentir algum dos seguintes sintomas enquanto estiver a tomar G-CSF, contacte o seu médico imediatamente para aconselhamento.
- Uma sensação de plenitude ou desconforto no lado esquerdo do abdômen, logo abaixo das costelas
- Dor no lado esquerdo do abdômen
- Dor na ponta do ombro esquerdo
- Dificuldade em urinar (xixi) ou urinar menos do que o normal
- Alterações na cor da sua urina para uma cor vermelha ou acastanhada escura
- Inchaço nas pernas ou pés
- Problemas respiratórios
eritropoietina
A eritropoetina (EPO) é um fator de crescimento que estimula o crescimento de glóbulos vermelhos. Não é comumente usado porque os glóbulos vermelhos baixos geralmente são controlados com transfusões de sangue.
Se você não puder fazer uma transfusão de sangue por motivos médicos, espirituais ou outros, pode ser oferecida eritropoietina.
Os esteróides são um tipo de hormônio que nossos corpos produzem naturalmente. No entanto, eles também podem ser feitos em laboratório como um medicamento. Os tipos mais comuns de esteróides usados no tratamento de pessoas com linfoma são um tipo chamado corticosteróides. Isso inclui os medicamentos prednisolona, metilprednisolona e dexamentasona. Estes são diferentes dos tipos de esteróides que as pessoas usam para construir músculos do corpo.
Por que os esteroides são usados no linfoma?
Os esteroides são usados juntamente com a quimioterapia e deve ser tomado apenas a curto prazo conforme prescrito pelo seu hematologista ou oncologista. Os esteróides são usados por várias razões no tratamento do linfoma.
Estes podem incluir:
- Tratar o próprio linfoma.
- Ajudar outros tratamentos, como a quimioterapia, a funcionar melhor.
- Reduzindo reações alérgicas a outros medicamentos.
- Melhorando os efeitos colaterais como fadiga, náusea e falta de apetite.
- Reduzindo o inchaço que pode estar lhe causando problemas. Por exemplo, se você tiver compressão da medula espinhal.
Efeitos colaterais dos esteróides
Os esteróides podem causar vários efeitos colaterais indesejados. Na maioria, são de curta duração e melhoram alguns dias depois de parar de tomá-los.
Efeitos colaterais comuns incluem:
- Cólicas estomacais ou mudanças na sua rotina de banheiro
- Aumento do apetite e ganho de peso
- Pressão arterial mais alta do que o normal
- Osteoporose (ossos enfraquecidos)
- A retenção de líquidos
- Aumento do risco de infecção
- Mudanças de humor
- Dificuldade para dormir (insônia)
- A fraqueza muscular
- Níveis mais altos de açúcar no sangue (ou diabetes tipo 2). Isso pode resultar em você
- sentindo sede
- necessidade de urinar (xixi) com mais frequência
- tendo glicose alta no sangue
- ter altos níveis de açúcar na urina
Em alguns casos, se os seus níveis de açúcar no sangue ficarem muito altos, pode ser necessário fazer um tratamento com insulina por um tempo, até que você pare de usar os esteróides.
Mudanças de humor e comportamento
Os esteroides podem afetar o humor e o comportamento. Eles podem causar:
- sentimentos de ansiedade ou inquietação
- mudanças de humor (humores que sobem e descem)
- baixo humor ou depressão
- sensação de querer ferir a si mesmo ou aos outros.
Mudanças de humor e comportamento podem ser muito assustadoras para a pessoa que toma esteróides e seus entes queridos.
Se você notar qualquer alteração no seu humor e no comportamento de seus entes queridos enquanto estiver tomando esteróides, converse com seu médico imediatamente. Às vezes, uma mudança de dose ou uma mudança para um esteróide diferente pode fazer toda a diferença para ajudá-lo a se sentir melhor. Informe o médico ou enfermeiro se houver qualquer alteração no seu humor ou comportamento. Pode haver algumas mudanças no tratamento se os efeitos colaterais estiverem causando problemas.
Dicas para tomar esteróides
Embora não possamos impedir os efeitos colaterais indesejados dos esteróides, há algumas coisas que você pode fazer para minimizar o quanto os efeitos colaterais são ruins para você. Abaixo estão algumas dicas que você pode tentar.
- Tome-os pela manhã. Isso ajudará com a energia durante o dia e, com sorte, passará à noite para que você possa dormir melhor.
- Tome-os com leite ou comida para proteger seu estômago e reduzir cólicas e náuseas
- Não pare repentinamente de tomar esteróides sem o conselho do seu médico – isso pode causar abstinência e ser muito desagradável. Algumas doses mais altas podem precisar ser interrompidas gradualmente com doses menores a cada dia.
Quando entrar em contato com seu médico
Em alguns casos, pode ser necessário entrar em contato com seu médico antes da próxima consulta. Se alguma das situações abaixo ocorrer durante o uso de esteróides, informe o seu médico o mais rápido possível.
- sinais de retenção de líquidos, como falta de ar, dificuldade para respirar, inchaço dos pés ou da parte inferior das pernas ou ganho rápido de peso.
- mudanças no seu humor ou comportamento
- sinais de infecção, como febre alta, tosse, inchaço ou qualquer inflamação.
- se tiver quaisquer outros efeitos secundários que o estejam a incomodar.
Alguns medicamentos interagem com esteroides, o que pode fazer com que um ou ambos não funcionem como deveriam. Converse com seu médico ou farmacêutico sobre todos os medicamentos e suplementos que você está tomando, para que eles possam garantir que nenhum deles tenha uma interação perigosa com seus esteróides.
Se lhe forem prescritos esteróides, fale com o seu médico ou farmacêutico antes de:
- Tendo quaisquer vacinas vivas (incluindo vacinas para varicela, sarampo, caxumba e rubéola, poliomielite, herpes zoster, tuberculose)
- Tomar suplementos de ervas ou medicamentos de venda livre
- Gravidez ou amamentação
- Se você tem uma condição que afeta seu sistema imunológico (além do linfoma).
Risco de infecção
Ao tomar esteroides, você estará em maior risco de infecção. Evite pessoas com qualquer tipo de sintomas ou doenças infecciosas.
Isso inclui pessoas com sintomas de catapora, herpes zoster, resfriado e gripe (ou COVID), pneumonia por pneumocystis jiroveci (PJP). Mesmo que você tenha tido essas infecções no passado, devido ao seu linfoma e ao uso de esteróides, você ainda estará em risco aumentado.
Pratique boa higiene das mãos e distanciamento social quando estiver em público.
 Seu linfoma ou tratamento pode causar dores em todo o corpo. Para algumas pessoas, a dor pode ser bastante intensa e necessitar de apoio médico para melhorá-la. Existem muitos tipos diferentes de alívio da dor disponíveis para ajudá-lo a controlar sua dor e, quando administrados adequadamente, não vai levar ao vício em medicamentos para alívio da dor.
Seu linfoma ou tratamento pode causar dores em todo o corpo. Para algumas pessoas, a dor pode ser bastante intensa e necessitar de apoio médico para melhorá-la. Existem muitos tipos diferentes de alívio da dor disponíveis para ajudá-lo a controlar sua dor e, quando administrados adequadamente, não vai levar ao vício em medicamentos para alívio da dor.
Gestão de sintomas com cuidados paliativos – Não se destinam apenas a cuidados de fim de vida
Se a sua dor for difícil de controlar, você pode se beneficiar de consultar a equipe de cuidados paliativos. Muitas pessoas se preocupam em consultar a equipe de cuidados paliativos porque só sabem que fazem parte dos cuidados de fim de vida. Mas os cuidados de fim de vida são apenas parte do que a equipe de cuidados paliativos faz.
As equipes de cuidados paliativos são especialistas em gerenciar sintomas difíceis de tratar como dor, náuseas e vômitos e perda de apetite. Eles também são capazes de prescrever uma gama maior de medicamentos para alívio da dor do que o seu hematologista ou oncologista. Portanto, se a dor está afetando sua qualidade de vida e nada parece estar funcionando, pode valer a pena pedir ao seu médico um encaminhamento para cuidados paliativos para o controle dos sintomas.
Terapias complementares e alternativas estão se tornando mais comuns. Eles podem incluir:
Terapias Complementares | Terapias Alternativas |
massagem Agulhas Acupuntura Reflexologia Meditação e atenção plena Thai Chi e Qi Gong Arte terapia Terapia musical Aromaterapia Aconselhamento e psicologia | Naturopatia infusões de vitaminas Homeopatia Fitoterapia chinesa Desintoxicantes Ayurveda Bioeletromagnética Dietas muito restritivas (por exemplo, cetogênica, sem açúcar, vegana) |
terapia complementar
As terapias complementares visam trabalhar em conjunto com o tratamento tradicional. Não se destina a substituir os tratamentos recomendados pelo seu médico especialista. Eles não são usados para tratar seu linfoma ou LLC, mas ajudam a melhorar sua qualidade de vida, reduzindo a gravidade ou o tempo dos efeitos colaterais. Eles podem ajudar a reduzir o estresse e a ansiedade, ou ajudá-lo a lidar com estressores adicionais em sua vida enquanto vive com linfoma/LLC e seus tratamentos.
Antes de iniciar qualquer terapia complementar, fale com o seu médico especialista ou enfermeiro. Algumas terapias complementares podem não ser seguras durante o tratamento ou podem precisar esperar até que suas células sanguíneas estejam em um nível normal. Um exemplo disso é se você tem plaquetas baixas, massagem ou acupuntura podem aumentar o risco de sangramento e hematomas.
Terapias alternativas
As terapias alternativas são diferentes das terapias complementares porque o objetivo das terapias alternativas é substituir os tratamentos tradicionais. As pessoas que optam por não fazer tratamento ativo com quimioterapia, radioterapia ou outro tratamento tradicional podem optar por alguma forma de terapia alternativa.
Muitas terapias alternativas não foram testadas cientificamente. É importante perguntar ao seu médico se você está considerando terapias alternativas. Eles poderão fornecer informações sobre os benefícios dos tratamentos tradicionais e como eles se comparam às terapias alternativas. Se o seu médico não se sentir confiante para conversar com você sobre terapias alternativas, peça que ele o encaminhe para alguém que tenha mais experiência com opções alternativas.
Perguntas que você pode fazer ao seu médico
1) Que experiência você tem com terapias complementares e/ou alternativas?
2) Qual é a pesquisa mais recente (seja qual for o tratamento em que você esteja interessado)?
3) Estou pesquisando (tipo de tratamento), o que você pode me dizer sobre isso?
4) Existe mais alguém que você recomendaria que eu falasse sobre esses tratamentos?
5) Há alguma interação com o meu tratamento que eu deva estar ciente?
Cuide do seu tratamento
Você não precisa aceitar os tratamentos que lhe são oferecidos e tem o direito de perguntar sobre as diferentes opções.
Freqüentemente, seu médico oferecerá os tratamentos padrão aprovados para seus tipos de linfoma. Mas, ocasionalmente, existem outros medicamentos que podem ser eficazes para você que podem não estar listados na Therapeutic Goods Administration (TGA) ou no Pharmaceutical Benefits Scheme (PBS).
Assista ao vídeo Assuma o controle: acesso alternativo a medicamentos não listados no PBS para obter mais informações.
Terminar o tratamento para o linfoma pode causar emoções confusas. Você pode se sentir animado, aliviado e querer comemorar, ou pode estar preocupado e preocupado com o que vem a seguir. Também é normal se preocupar com a volta do linfoma.
A vida vai demorar para voltar ao normal. Você pode continuar a ter alguns efeitos colaterais do seu tratamento, ou novos podem surgir apenas após o término do tratamento. Mas você não estará sozinho. Lymphoma Australia está aqui para você, mesmo após o término do tratamento. Você pode entrar em contato conosco clicando no botão "Fale conosco" na parte inferior desta página.
Você também continuará a consultar seu médico especialista regularmente. Eles ainda vão querer vê-lo e fazer exames de sangue e exames para garantir que você esteja bem. Esses testes regulares também garantem que quaisquer sinais de retorno do seu linfoma sejam detectados precocemente.
Voltando ao normal ou encontrando seu novo normal
Muitas pessoas descobrem que, após um diagnóstico ou tratamento de câncer, seus objetivos e prioridades na vida mudam. Saber qual é o seu 'novo normal' pode levar tempo e ser frustrante. As expectativas de sua família e amigos podem ser diferentes das suas. Você pode se sentir isolado, cansado ou com várias emoções diferentes que podem mudar a cada dia.
Os principais objetivos após o tratamento do seu linfoma ou tratamento da LLC são voltar à vida e:
- seja o mais ativo possível em seu trabalho, família e outras funções da vida
- diminuir os efeitos colaterais e sintomas do câncer e seu tratamento
- identificar e gerenciar quaisquer efeitos colaterais tardios
- ajudar a mantê-lo o mais independente possível
- melhorar sua qualidade de vida e manter uma boa saúde mental.
Diferentes tipos de reabilitação de câncer também podem ser do seu interesse. A reabilitação do câncer pode incluir uma ampla gama de serviços, como:
- fisioterapia, controle da dor
- planejamento nutricional e de exercícios
- aconselhamento emocional, de carreira e financeiro.
Infelizmente, em alguns casos, o tratamento não funciona tão bem quanto esperamos. Em outros casos, você pode tomar uma decisão informada de não fazer mais tratamento e ver seus dias sem o incômodo de consultas e tratamentos. De qualquer forma, é importante entender o que esperar e estar preparado ao se aproximar do fim de sua vida.
Há suporte disponível para você e seus entes queridos. Converse com sua equipe de tratamento sobre qual suporte está disponível para você em sua área local.
Algumas coisas que você pode querer considerar perguntar incluem:
- Com quem devo entrar em contato se começar a apresentar sintomas ou se meus sintomas piorarem e eu precisar de ajuda?
- Com quem devo entrar em contato se estiver lutando para cuidar de mim mesmo em casa?
- O meu médico local (GP) oferece serviços como visitas domiciliares ou telessaúde?
- Como faço para que minhas escolhas sejam respeitadas no final da minha vida?
- Que suporte de fim de vida está disponível para mim?
Você pode encontrar mais informações sobre o planejamento de cuidados de fim de vida clicando nos links abaixo.
Planejando seus cuidados de fim de vida
Outros recursos para você
Lymphoma Australia's Support for you webpage – com mais links
CANTINA – para crianças e adolescentes com câncer, ou cujos pais têm câncer.
Reúna minha equipe – para ajudar você e seus entes queridos a coordenar a ajuda extra que você pode precisar.
Outros aplicativos para gerenciar necessidades de suporte com familiares e amigos:
protocolos de tratamento de linfoma eviQ – incluindo medicamentos e efeitos colaterais.
Recursos de câncer em outros idiomas - pelo governo vitoriano